پولیپ رحم چه علائم و درمانی دارد
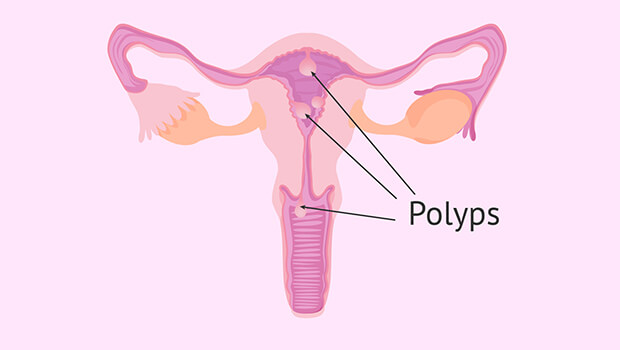
پولیپ رحم ساختاری است که به دیواره داخلی رحم متصل میشود و به داخل حفره رحم امتداد پیدا خواهد کرد.
رشد بیش از حد سلولها در پوشش داخلی رحم (آندومتر) منجر به تشکیل پولیپ رحم میشود که به آن پولیپ آندومتر میگویند.
این پولیپها معمولا غیر سرطانی هستند، با این حال برخی از آنها میتوانند سرطانی باشند یا در نهایت منجر به سرطان شوند (پولیپهای پیش سرطانی).
اندازه پولیپ رحم میتواند از چند میلیمتر تا چند سانتیمتر به اندازه یک توپ گلف متغیر باشد.
ممکن است یک یا چند پولیپ رحم داشته باشید. پولیپها معمولا داخل رحم باقی میمانند، اما گاهی اوقات از دهانه رحم به سمت داخل واژن نیز میروند.
این عارضه بیشتر در خانمهایی رخ میدهد که یائسگی را پشت سر میگذارند یا بهطور کامل گذراندهاند. با این حال امکان ابتلا در خانمهای جوانتر نیز وجود دارد.
پولیپ رحم چه علائمی دارد؟
علائم ناشی از این بیماری به شرح زیر است:
- قاعدگی نامنظم، به این صورت که دورههای مکرر و غیر قابل پیش بینی با شدت متغیر
- خونریزی بین دورههای قاعدگی
- دورههای قاعدگی بیش از حد
- خونریزی واژن بعد از یائسگی
- ناباروری
برخی از خانمها تنها خونریزی خفیف یا لکه بینی دارند و برخی دیگر هیچ علائمی ندارند.
زمانی که باید به پزشک مراجعه کنید
در صورت وجود چنین علائمی حتما باید متخصص زنان مراجعه کنید:
- خونریزی واژن بعد از یائسگی
- خونریزی بین دورههای قاعدگی
- قاعدگی نامنظم
علت پولیپ رحم
عوامل هورمونی در ایجاد این بیماری نقش دارد. پولیپهای رحم به استروژن حساس هستند، در واقع به این صورت که در واکنش به استروژن، رشد میکنند.
عوامل خطر در ایجاد پولیپ رحم
مواردی که میتواند احتمال ایجاد این بیماری را افزایش دهد به شرح زیر است:
- قبل یا بعد از یائسگی
- فشار خون بالا
- چاق بودن
- مصرف تاموکسیفن، دارویی برای درمان سرطان سینه
پولیپ رحم چه عوارضی ایجاد میکند
پولیپ رحم ممکن است با ناباروری مرتبط باشد. اگر پولیپ رحم دارید و نمیتوانید باردار شوید، با خارج کردن پولیپ شانس بارداری افزایش پیدا میکند، با این حال نمیتوان به طور قطعی تایید کرد.

پولیپ رحم چگونه تشخیص داده میشود؟
اگر پزشک مشکوک به این بیماری باشد، ممکن است هر یک از این موارد را برای تشخیص و تایید بیماری در نظر بگیرد:
- سونوگرافی ترانس واژینال
- هیستروسکوپی
- بیوپسی آندومتر
بیشتر پولیپهای رحم غیر سرطانی هستند. با این حال برخی از تغییرات پیش سرطانی رحم (هیپرپلازی آندومتر) یا سرطان رحم (کارسینوم آندومتر) به صورت پولیپ رحم ظاهر میشوند.
پزشک در این مواقع احتمالا برداشتن پولیپ را توصیه کند و نمونهای از بافت را برای تجزیه و تحلیل به آزمایشگاه میفرستد تا مطمئن شود که مبتلا به سرطان رحم نیستید.
پولیپ رحم چه درمانی دارد؟
برای درمان این عارضه پزشک ممکن است این راهکارهای درمانی را توصیه کند.
کنترل علائم
در صورتی که پولیپ رحم کوچک باشد و هیچ علائمی نداشته باشد، ممکن است خود به خود برطرف شود. در صورتی که پولیپها کوچک باشند، درمان ضرورتی ندارد و تنها باید این عارضه را کنترل کنید.
اما، اگر در معرض خطر سرطان رحم باشید، قطعا به درمان نیاز خواهید داشت.
درمان دارویی
برخی از داروهای هورمونی از جمله پروژستینها و آگونیستهای هورمون آزاد کننده گنادوتروپین ممکن است علائم پولیپ را کاهش دهد.
اما، نکتهای که در خصوص این روش درمانی وجود دارد، این است که مصرف چنین داروهایی تنها یک راه حل کوتاه مدت است.
در واقع تا زمانی که دارو مصرف میکنید، بهبود مییابد و پس از قطع مصرف دارو، عود خواهد کرد.
عمل جراحی
در طول هیستروسکوپی، ابزارهایی در محل مورد نظر وارد میشوند، در واقع وسیلهای که پزشک برای دیدن داخل رحم استفاده میکند و خارج کردن پولیپها را امکانپذیر میکند.
پولیپ خارج شده در طی عمل جراحی برای بررسی بیشتر به آزمایشگاه فرستاده خواهد شد.
اگر پولیپ رحم دارای سلولهای سرطانی باشند، پزشک اقداماتی در خصوص مراحل بعدی درمان برای شما در نظر خواهد گرفت.
به ندرت ممکن است پولیپ رحم عود کند. در صورتی که بیماری عود کند، به درمان بیشتری برای رفع آن نیاز خواهد بود.

آیا راهکاری برای جلوگیری از پولیپ رحم وجود دارد؟
هیچ راهی برای جلوگیری از پولیپ رحم وجود ندارد. انجام معاینات منظم توسط بهترین متخصص زنان در کرج بسیار مهم است.
عوامل خطر مانند مانند چاقی، فشار خون بالا یا مصرف تاموکسیفن برای درمان سرطان سینه ممکن است شانس ابتلا به پولیپ را افزایش دهد.
گاهی اوقات پولیپهای رحم پس از درمان عود میکنند و ممکن است به درمان بیشتری نیاز باشد.